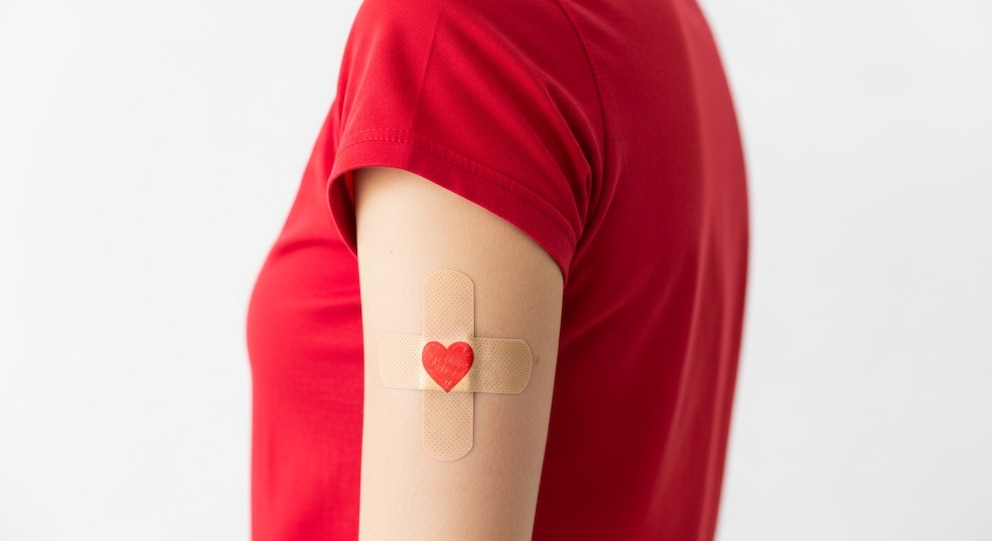
La donación de sangre en Argentina cae a niveles críticos: “La vida más longeva requerirá cada vez más donantes”
Información General22 de diciembre de 2025El descenso sostenido de voluntarios complica la atención hospitalaria y deja a miles de pacientes en situación vulnerable. Una experta detalló qué hacer para revertir el fenómeno